HIV
| Humán immundeficiencia-vírus | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
 A sejtet bimbózással elhagyó HIV
| ||||||||||
| Vírusbesorolás | ||||||||||
| ||||||||||
| Fajok | ||||||||||
| ||||||||||
| Hivatkozások | ||||||||||
A Wikifajok tartalmaz Humán immundeficiencia-vírus témájú rendszertani információt. A Wikimédia Commons tartalmaz Humán immundeficiencia-vírus témájú kategóriát. |
A humán immundeficiencia-vírus vagy rövidítve HIV a retrovírusok közé tartozó két faj (HIV-1 és HIV-2) összefoglaló neve. A HIV-fertőzés okozza az AIDS (szerzett immunhiányos szindróma) betegséget.[1] Az AIDS lefolyása során az immunrendszer fokozatosan, általában 9-11 év alatt leépül és a fellépő opportunista fertőzések, tumorok a beteg halálához vezetnek.[2] A vírus leggyakrabban szexuális úton terjed és egyaránt megtalálható a vérben, az ondóban vagy a hüvelyváladékban. A nemi érintkezésen kívül a fertőzés átvihető vérátömlesztéssel, anyatejes szoptatással vagy a szülés során az anyáról átkerülhet az újszülöttre.[3][4] A testfolyadékokban a HIV szabad vírusrészecskeként (virionként), valamint a fertőzött fehérvérsejtekben egyaránt megtalálható.
A HIV az immunrendszer alapvető működését garantáló T-limfocitákat (azon belül a CD4+ helper sejtekben), a makrofágokat és a dendritikus sejteket egyaránt képes megfertőzni.[5] A fertőzés során a CD4+ sejtek száma fokozatosan csökken, míg olyan alacsony szintre esik, hogy a sejtes immunválasz gyakorlatilag megszűnik és a szervezet képtelen védekezni az olyan mikroorganizmusok ellen, amelyek támadását az egészséges immunrendszer könnyedén elhárítja: ebben a fázisban jelentkezik az AIDS.
Biológiája
[szerkesztés]Osztályozása
[szerkesztés]| Faj | Virulencia | Fertőzőképesség | Előfordulás | Eredet |
|---|---|---|---|---|
| HIV-1 | magas | magas | világszerte | csimpánz |
| HIV-2 | alacsonyabb | alacsony | Nyugat-Afrika | kormos mangábé |
A HIV a retrovírusok (Retroviridae) családjának Lentivirus nemzetségébe tartozik.[6] A lentivírusok morfológiailag hasonlóak és közös tulajdonságuk, hogy az általuk okozott betegségek krónikusak és a lappangási periódus is igen hosszú.[7] Genomjuk egyszálú, pozitív szenzitású (vagyis a sejtben közvetlenül fehérjeátírásra használható) RNS, a vírusrészecskét lipidburok veszi körbe. Miután behatolt a gazdasejtbe, az RNS-genomot a vírus reverz transzkriptáz enzimje átírja kettős szálú DNS-sé, amely aztán beintegrálódik a gazdasejt saját DNS-ébe.[8] Ebben az állapotában a vírus tetszőleges ideig látens marad, nem okoz tüneteket, de az immunrendszer sem képes felismerni.[9] A kromoszómákba integrálódott vírus aktiválódhat, transzkripcióval RNS-másolatok képződnek róla, amelyek egyrészt az új vírusrészecskék genomjául szolgálnak, másrészt vírusfehérjék íródnak át róluk, amelyek virionná állnak össze, majd ún. bimbózással kiszabadulnak a sejtből (eközben megszerzik lipidburkukat) és a szaporodási ciklus újraindul.
A HIV-nek két fő változata ismert, amelyeket külön fajként ismernek el: a HIV-1 és a HIV-2. Elsőként a HIV-1-et fedezték fel és eleinte limfadenopátiához társult vírus (LAV) vagy humán T-limfotróp vírus (HTLV-III) neveken is ismert volt. A HIV-1 virulensebb (agresszívebb) és könnyebben fertőz, mint közeli rokona;[10] a világjárványért is alapvetően ez a faj felelős. Alacsonyabb fertőzőképessége következtében a HIV-2 ma alapvetően Nyugat-Afrikára korlátozódik, bár szórványosan világszerte előfordulhat.[11]
Szerkezete és genomja
[szerkesztés]
A HIV szerkezetében némileg különbözik a többi retrovírustól. Nagyjából gömb alakú[12] átmérője kb. 120 nanométer (60-szor kisebb egy vörösvértestnél).[13] Két példányt hordoz egyszálú, pozitív-szenz RNS-genomjából; ezek kódolják 9 génjét. A genom egy kúpos alakú kapszidba van zárva, amely mintegy kétezer db p24 fehérjéből épül fel.[14] Az RNS-molekulák a p7 nukleokapszid fehérjével kötődnek és mellettük találhatók a replikációs ciklus beindításához szükséges enzimek is: a reverz transzkriptáz, a proteáz, a ribonukleáz és az integráz. A kapszidot kívülről a p17 proteinekből álló mátrix veszi körbe; az egész viriont pedig kétrétegű lipidmembrán burkolja be (ez a gazdasejt sejthártyájából származik). A lipidburokba a HIV burokfehérje-komplexei ágyazódnak, amelyek egy külső, három gp120 glikoproteinből álló fejből és a komplexet a lipidmembránba lehorgonyzó, három gp41-ből álló nyélből tevődnek össze.[15] A burokfehérje külső része kapcsolódik a leendő gazdasejthez és fuzionáltatja a vírus és a sejt lipidmembránjait, miáltal a kapszid bekerül a citoplazmába.
A virion felületén a burokfehérje az egyetlen virális eredetű protein, így ez a szervezet immunválaszának és a vakcinációs erőfeszítéseknek az elsődleges célpontja.[16] A fehérje rendkívül erősen glikozilált, tömegének mintegy felét teszik ki a poliszacharid-molekulák. Feltehetően ezek védik a vírust az immunrendszer neutralizáló ellenanyagaitól.[17] A burokfehérje-komplex szerkezetét röntgendiffrakciós és kriogén elektronmikroszkópos módszerrel egyaránt meghatározták.

A vírus genomja legalább hét szabályozó és struktúrszekvenciát (LTR, TAR, RRE, PE, SLIP, CRS és INS), valamint kilenc gént (gag, pol, and env, tat, rev, nef, vif, vpr, vpu és néha egy tizedik tev, a tat, env és rev fúziójából) tartalmaz, amelyekről 19 különböző fehérje íródhat át. Három gén, a gag, pol és env kódolja a virion felépítéséhez szükséges proteineket (pl. az env-ról a gp160 fehérje íródik át, amelyet a sejt egyik proteáza gp120-ra és gp41-re vág szét). A többi hat gén, a tat, rev, nef, vif, vpr és vpu (vagy a HIV-2 esetén vpx) szabályozó fehérjéket termel, amelyek a vírus infekciós, replikációs képességeit befolyásolják.
A két tat-fehérje (p16 és p14) a vírusgének működését gyorsítja fel nagy mértékben azzal, hogy az LTR (long terminal repeat – hosszú szélső ismétlődő szakasz) régióhoz, illetve azon belül a TAR szabályozó struktúrához kapcsolódik. Érdekesség, hogy a hajtűszerű szerkezetű TAR a genomról leválasztva mikroRNS-ként kikapcsolja a gazdasejt apoptózist előidéző ERCC1 és IER3 génjeit.[18][19] A rev fehérjéje (p19) a vírusgenom RRE szakaszához tapadva szabályozza annak a sejtmag és a citoplazma közötti transzportját. Avif proteinje (p23) gátolja a sejt belső, reverz transzkripciót akadályozó vírusellenes mechanizmusát[20]). A vpr terméke (p14) megakadályozza a sejtosztódást; megállítja a sejtciklust a G2/M ellenőrző ponton. A nef proteinje (p27) lekapcsolja a CD4 (a vírus elsődleges receptora) és a fő hisztokompetibilitási komplexek (MHC I és MHC II; ezek segítik az immunrendszert a vírusfertőzés felismerésében) termelését.[21][22] A vpu-protein (p16) az új vírusrészecskék sejtből való kiszabadulását befolyásolja.
Célsejtek
[szerkesztés]
A HIV az immunrendszer egyes sejtjeiben, a CD4+ helper T-limfocitákban, a makrofágokban és a mikroglia sejtekben képes szaporodni. A gazdasejthez való kapcsolódást a gp120 burokfehérje végzi, amely felismeri a sejten az elsődleges receptort, a CD4-et. A sikeres fertőzéshez egy koreceptorra is szükség van; ezt a szerepet egy kemokinreceptor végzi.[15][23]
A tropizmus (célsejtfelismerés) alapján a HIV-törzseket két (illetve három) csoportba osztjuk. A makrofág-tróp, vagy szincíciumot nem indukáló törzsek a CCR5 kemokinreceptort használják a CD4 mellett koreceptorként és a makrofágokban és a CD4+ T-sejtekben egyaránt képesek replikálódni.[24] Az új fertőzések szinte minden esetben ennek a változatnak a számlájára írhatók, genetikai altípustól függetlenül. Ennek oka, hogy a fertőzés korai stádiumában a makrofágok kulcsszerepet játszanak, valószínűleg ők a vírus első célpontjai a szervezetben; ezen kívül a betegség késői szakaszában a CD4+ sejtek megfogyatkozásával ismét szerephez jutnak.
A T-sejt-tróp vagy szincíciumindukáló törzsek koreceptora a CXCR4 kemokinreceptor és elsősorban a T-limfocitákban szaporodnak, bár kisebb mértékben a makrofágokban is.[24][25][26] A CXCR4-hez kapcsolódó SDF-1 kemokin csökkenti a receptor génjének kifejeződését a sejtben, így közvetve gátolja a vírus szaporodását.
Ezenkívül ismertek ún. duál-tróp vírusok is, amelyek mindkét koreceptort igánybe tudják venni.
A koreceptorok mutációja megváltoztathatja a fehérje szerkezetét és gátolhatja a vírus kapcsolódását, így rezisztenssé téve a hordozó személyt a HIV-fertőzéssel szemben.[27] Az egyik legismertebb ilyen mutáció a CCR5-Δ32, amelyet a magyar lakosság 10-12%-a hordoz heterozigóta és 1%-a homozigóta formában; biztos védelmet csak az utóbbi jelent és csak a makrofág-tróp törzsekkel szemben.
A páciensekben mindkét (esetleg mindhárom) változat jelen van és tőlük átkerül az újonnan hagyományos úton (többnyire szexuális aktus vagyis nem pl. vértranzfúzió) útján megfertőzött személybe. Az infekció korai szakaszában a makrofág-tróp verzió van előnyben, amely több sejttípusban képes szaporodni.[28][29][30] A fertőzés kései szakaszában általában megfigyelhető egy koreceptorváltás, amikor az agresszívabb, gyorsabban replikálódó T-sejt-tróp vírus kerül fölénybe, ami a T-limfociták számának felgyorsult csökkenését és az AIDS tüneteinek kialakulását hozza magával.[31][32]
A HIV-2 kevésbé függ a koreceptoroktól, sőt esetenként CD4- sejteket is képes lehet fertőzni.
Replikációs ciklus
[szerkesztés]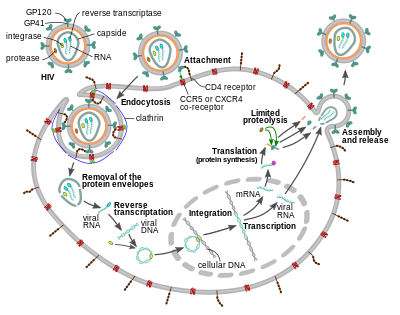
Bejutás a sejtbe
[szerkesztés]
A HIV behatolása a gazdasejtbe azzal kezdődik, hogy a virus burokfehérje-komplexének gp120 proteinje a sejtfelszíni CD4-hez kapcsolódik; ennek pontossága igen nagy. Ezután a komplex konformációja megváltozik, és hozzáférhetővé válik a gp120 koreceptorkötő doménje, amely így megkötheti a CCR5-öt vagy a CXCR4-et (típustól függően). A stabil vírus-sejt kapcsolódás létrejötte után a komplex nyelét alkotó gp41 N-terminális vége áthatol a sejtmembránon. A gp41 sejten kívül maradt része ekkor hajtű alakot vesz fel, amivel egymáshoz szorítja a sejt és a vírusburok lipidmembránjait, ami azok összeolvadásával jár és a víruskapszid citoplazmába kerülését eredményezi.

A vírus a dendritikus sejteket általában a CD4-CCR5 úton fertőzi meg, de az a mikroorganizmusokat felismerő lektinreceptorai (mint pl. a DC-SIGN) segítségével be is kebelezheti a nyálkahártyára került viriont, amit aztán közvetlenül továbbíthat a hozzá kapcsolódó T-sejteknek.[33] Bár sokáig úgy hitték, hogy a fertőzés kizárólag a sejtmembránon át történik, újabban bizonyították a klatrin-mediált endocitózis általi sejtbe kerülést is.[34][35]
Replikáció és transzkripció
[szerkesztés]
Röviddel a sejtbe való bejutás után a kapszidba csomagolt virális reverz transzkriptáz enzim megkezdni az egyszálú RNS-genom átírását egyszálú DNS-sé.[36] Az enzimnek nincs hibajavító funkciója, így viszonylag sok mutációt generál az átírás során, amely egyrészt sok defektív vírust eredményez, másrészt viszont lehetővé teszi a gyógyszerrezisztens mutánsok gyors kialakulását. A reverz transzkriptáz egyúttal lebontja az eredeti RNS-szálat, majd az új DNS-t kiegészíti kettős szálúvá.[37] Ezt utána a sejtmagba szállítják, ahol a virális integráz enzim egy random helyre beilleszti a gazdasejt valamelyik kromoszómájába.[36]
Az így beintegrált vírusgenom (ún. provírus) ezután aktívan termelni kezdheti az új kópiákat vagy rövidebb-hosszabb ideig alvó állapotban is maradhat. Aktivitásához bizonyos celluláris transzkripciós faktorok szükségesek, közülük is a legfontosabb az NF-κB (nukleáris faktor kappa-B), amely az aktivált T-sejtekben nagy mennyiségben van jelen.[38] Így éppen azokat a sejteket pusztítja el a leggyorsabban és legbiztosabban, amelyekre a vírus elleni harchoz van szükség.
Az integrált provírus a sejt saját enzimjeivel RNS-kópiákat kezd készíteni saját magáról, amelyek közül néhány splicinggel érett mRNS-sé alakul át. Az mRNS transzportálódik a citoplazmába, ahol tat és rev szabályozóproteinek készülnek róluk. A tat meggyorsítja a genom átírását, a rev pedig a teljes hosszúságú, nem editált RNS-hez kötődve kiviszi azt a sejtmagból a citoplazmába.[39] A teljes virális RNS-ek egy része mRNS-ként funkcionálva gag és env struktúrfehérjéket gyárt, míg mások az összeszerelődő virionokba csomagolódnak be, mint az új vírusrészecskék genomjai.[40]
A HIV-1 és HIV-2 másképp csomagolja az RNS-t.[41] A HIV-1 bármilyen megfelelő RNS-t beilleszt a virionba, míg a HIV-2 azt az mRNS-t preferálja, amelyről a gag poliprotein átíródott.[42]
Rekombináció
[szerkesztés]A virionban az RNS-genom két példánya található. A szaporodás reverz transzkripciós lépése közben ezek a genomok rekombinálódhatnak egymással.[43][44] Amikor az enzim az RNS-ről egyszálú DNS-t készít, a DNS a folyamat közben többször is RNS-szálat válthat; becslések szerint 2-20 alkalommal is. Mivel az eredeti két genom a magas mutációs ráta miatt több ponton is különbözhet egymástól (bár eredetileg egy forrásból származtak, ha csak a sejtet nem két különböző vírus fertőzte meg egyszerre) ezek a mutációknak szinte bármilyen kombinációja igen hamar előállhat.[44]
A rekombináció olyan genetikai változatosságot hoz létre, amely segíti a vírust a gazdaszervezet immunrendszerének leküzdésében vagy a gyógyszerek elleni rezisztencia kialakításában.[45] A szálváltás mechanizmusa feltételezések szerint eredetileg azt a célt szolgálta, hogy a sérült RNS-ekről egy működő DNS-genomot lehessen létrehozni; ez lehet annak hátterében is, hogy miért két példányt hordoz az RNS-ből a vírusrészecske. A másolási folyamat hibáin felül az immunrendszer védekezése folyamán is szabad gyökök keletkeznek, amelyek további sérüléseket, pl. töréseket okoznak az RNS-molekulákon; a szálváltás ezeket is kompenzálhatja.[46] A megnövekedett genetikai változatosság végeredményben ennek a javító mechanizmusnak a mellékterméke.
Összeszerelődés és kiszabadulás
[szerkesztés]
A replikációs ciklus befejező lépése, az új HIV-virionok összeszerelődése a sejtmembrán közelében kezdődik. Az Env poliprotein (gp160) a riboszómákon való szintézise után bekerül az endoplazmatikus retikulumba, majd a Golgi-apparátusba, ahol a sejt furin proteáza kettévágja gp41-re és gp120-ra.[47] Ezek a sejtmembránhoz transzportálódnak, ahol a gp41 a membránba ágyazódik, közben kötődve a gp120-hoz. A Gag (p55) és Gag-Pol (p160) poliproteinek és az RNS-genom is a membrán belső oldalához gyűlnek, amely a beágyazódott gp41-gp120 hatására bimbószerűen kitüremkedik, majd az éretlen virion kívül leválik a gazdasejtről. A belső poliproteineket a vírus becsomagolt proteáza vágja végső méretükre és egy érési folyamat végén jön létre a fertőzőképes vírus. Ezt a folyamatot lehet gátolni a proteáz-inhibítor jellegű antiretrovirális hatóanyagokkal.[48]
A HIV terjedése a szervezetben
[szerkesztés]A vírusfertőzés terjedésének hagyományos útja, amikor a megtámadott sejt virionokat bocsát ki és azok viszik tovább az infekciót. Újabban felismertek egy másik, közvetlen, sejtről-sejtre terjedő mechanizmust is.[49] A korábban leírt hagyományos úton a megfertőzött T-sejtből újabb vírusrészecskék "bimbóznak" ki, kikerülnek a vérbe, más testfolyadékba vagy a sejtek közötti térbe, majd véletlenszerű találkozással újabb T-sejtet találnak maguknak.[49] A HIV azonban közvetlen sejt-sejt kontaktussal is terjedhet, amelynek két mechanizmusa is ismert. Egyrészt a T-limfocita gazdasejt egy ún. virális szinapszissal kapcsolódhat egy másik T-limfocitához;[50][51] másrészt pedig egy antigénprezentáló sejt, mint a makrofág (amelyben szintén lezajlik a vírusreplikáció) vagy dendritikus sejt (amely csak bekebelezi és hordozza a HIV-et) közvetítheti a vírust egy T-sejt felé.[52] Mindkét módszer jóval hatékonyabb a hagyományos fertőzési útnál.[53] Több tényező is segíti ezt a hatékonyságot, pl. a vírusbimbózás észrevehetően eltolódik a sejt-sejt kontaktus irányába, a sejtek közelsége minimálisra csökkenti a folyadékfázisban töltött időt, valamint a célsejt receptorai is nagyobb koncentrációban találhatóak a kontaktzóna közelében.[51] A sejtről-sejtre terjedés különösen fontos a limfoid szövetekben (nyirokcsomók), ahol a CD4+ T-sejtek szorosan egymás mellett helyezkednek el.[49] A többféle terjedési mód lehetővé teszi a HIV számára, hogy antivirális hatóanyagok jelenlétében is szaporodhasson.[49][54]
Genetikai változatosság
[szerkesztés]
A HIV abban is különbözik számos más vírustól, hogy rendkívüli magas genetikai változatossággal rendelkezik. Ez a diverzitás egyrészt gyors szaporodásának köszönhető (egy betegben kb. tízmilliárd új vírusrészecske keletkezik naponta), másrészt a genom másolását kísérő magas hibaszázaléknak (3 x 10−5 bázisonként, vagyis minden harmadik vírus mutációt hordoz), amit csak fokoz a reverz transzkriptáz rekombinációt segítő tulajdonsága.[55][56][57] Mindennek következtében a páciensben naponta milliószámra jönnek létre a mutáns vírusok (bár a mutációk nagy többsége rontja a hatékonyságot).[55] A helyzetet tovább bonyolítja ha valaki két vagy több vírustörzzsel is megfertőződik; ilyenkor a reverz transzkriptáz enzim szálváltó tulajdonsága miatt hibrid vírusok is keletkeznek.[55]
A HIV közeli rokona, a SIV (simian immunodeficiency virus, majom immundeficiencia-vírus) evolúciója során számos törzsre vált szét, amelyek más-más majomfajt fertőznek. A szavannacerkófok vagy zöld cerkófok, valamint a kormos mangábé SIV-jei feltehetően már igen régen együtt élnek gazdaszervezeteikkel és alkalmazkodtak egymáshoz.[58] A vírus nagy mennyiségben megtalálható a majmok vérében, de csak enyhe immunválaszt váltanak ki,[59] és nem okoznak megbetegedést.[60]
Ha azonban ezek a törzsek olyan faj képviselőjébe kerülnek, amely nem adaptálódott hozzájuk (mint a rhesusmajom vagy a közönséges makákó) az állatban immunhiányos szindróma alakul ki és a vírus is hasonló gnetikai diverzitást produkál, mint az emberi AIDS esetében.[61] A HIV-1 legközelebbi rokona, a csimpánz SIV-je az állatokban AIDS-szerű tüneteket okoz,[62] ezért úgy gondolják, hogy viszonylag nem régen ugrott át erre a fajra, amelynek még nem volt ideje alkalmazkodni a fertőzéshez. A csimpánz SIV-ben emellett a nef protein elvesztette egy funkcióját, amely a legtöbb SIV-ben megtalálható. A nem-patogén SIV-változatokban a nef elnyomja a T-sejtek aktivációját, a gyulladáskeltő citokinek és a T-sejt adott helyre irányítását kiváltó szignálproteinek termelését. A csimpánz-SIV-ben és a HIV-1-ben ezek a funkciók már nincsenek jelen, amely a T-sejtek számának erőteljes csökkenésével és immunhiányos állapot kialakulásával jár.[62][63]
A HIV-1 en belül az env-protein alapján három csoportot különítek el: M, N és O csoportokat.[64] Az M (major, fő) a leginkább elterjedt és további nyolc, némileg földrajzilag is elkülönülő altípusra vagy kládra osztják.[65] A leggyakoribb altípusok a B (Észak-Amerika és Európa), az A és a D (inkább Afrika), valamint a C (inkább Afrika és Ázsia). Ritka esetekben megfigyeltek kettős fertőzéseket is, amely során az altípusok hibridjei jöttek létre. Utoljára 2000-ben mértek altípus szerinti globális eloszlást; ekkor a fertőzések 47,2%-áért a C, 26,7%-ért az A, 12,3%-ért a B, 5,3%-ért a D szubtípus volt felelős.[66] A kutatások zömét a B altípussal végzik.[67] Egy 2009-es izolátum alapján feltételezik egy negyedik P csoport létezését is, amely a gorillákból származik.[68]
A HIV-2 legközelebbi rokona a kormos mangábé SIV-je. Mivel a HIV-1 a csimpánzok SIV-jétől származik, a HIV-1 és HIV-2 csak viszonylag távolról rokon egymással.[69]
Kimutatása
[szerkesztés]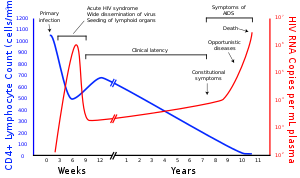
Mivel a vírussal való első találkozás és az AIDS tüneteinek jelentkezése között általában több év telik el, a HIV-pozitívak többsége nem tud fertőzöttségéről. Ezért a vérdonorok által adott vért és a vérkészítményeket minden esetben szűrik HIV-re.[70]
A rutinszerű HIV-szűrés során ELISA (enzyme-linked immunosorbent assay) teszttel keresik a vérben a vírus elleni antitesteket. A teszt általában igen pontos, de mivel az ellenanyagok (immunglobulin G) termelése csak a fertőzés után kb. két-három héttel indul meg, ebben az ún. ablakperiódusban fals negatív eredményt adhat. Az első tesztben pozitív eredményt adott mintákat még egyszer megvizsgálják és ha az is pozitív lesz, verifikációs eljárásra kerül sor, melynek során közvetlenül a vírust detektáló egyéb tesztekkel (pl. polimeráz-láncreakció, Western blot, vírusproteinre reagáló ELISA) igazolják a fertőzöttséget.[71] Biztos pozitívnak csak az így verifikált esetek számítanak. Előfordulnak olyan minták, amelyek az ellenanyagtesztben ismételten is pozitívak, de a megerősítő vizsgálatokban nem, vagy csak nagyon gyengén: ezt általában valamilyen nem specifikus reakció okozza.[72] Ilyen esetekben legalább egy hónappal később új mintából ismételt tesztelés javasolt.
A modern HIV-tesztek rendkívül pontosak, legalábbis az ablakperióduson túl. Az egyszeres tesztelés az esetek több, mint 99%-ában helyes eredményt ad,[73] a kétlépeses protokoll esetében 1:250 ezer az esélye a fals pozitív eredménynek (alacsony kockázatú populációnál).[74]
Magyarországon a Nemzeti Népegészségügyi Központban, a fővárosi és megyei kormányhivatalok HIV/AIDS tanácsadóiban és a bőr- és nemibeteg gondozókban lehet ingyenes, anonim HIV-szűrést kérni.[75]
Kezelés
[szerkesztés]A HIV-fertőzés kezelése antiretrovirális gyógyszerek kombinációjával történik, amelyek minimálisra csökkentik a vírusszaporodást, de kiirtani a szervezetből azt nem képesek. A hatóanyagok között találhatóak olyanok, amelyek a reverz transzkriptázt (ezek között megkülönböztetünk nukleozid és nem-nukleozid alapú szereket), a proteázt, az integrázt, vagy a vírus sejthez való kapcsolódását gátolják. A többszörösen rezisztens vírustörzsek kialakulásának megakadályozása érdekében a kombinációs terápia általában három darab, minimum két célpontot támadó hatóanyagból áll.[76] A fejlett országokban, ahol a viszonylag drága terápia elérhető, a fertőzés már csak nagyon ritkán jut el az AIDS stádiumáig.
Mivel a HIV genomja integrálódik a gazdasejtébe és ott igen hosszú ideig inaktív lehet, az állandó gyógyszerezés mellett is elbújhat a T-sejtekben, dendritikus sejtekben vagy a makrofágokban és a terápia felfüggesztése esetén ismét beindul a vírusszaporodás.[9] A terápia alatt álló HIV-pozitív személy szexuális úton már nem adja tovább a fertőzést.[77]
Felfedezése
[szerkesztés]Az AIDS betegséget először 1981-ben írták le az Egyesült Államokban.[78] Az első esetek az intravénás kábítószer-használók és a homoszexuálisok közül kerültek ki, akikben a Pneumocystis carinii baktérium okozott tüdőgyulladást. Ez a fertőzés addig igen ritka volt és csak erősen immunhiányos betegek körében figyelték meg.[79] A tüdőgyulladás mellett gyakran megjelent egy igen ritka bőrtumor, a Kaposi-szarkóma is.[80][81] Az egyre szaporodó, ismeretlen eredetű megbetegedések miatt az Amerikai Járványügyi Ellenőrző és Megelőző Központ (Centers for Disease Control and Prevention, CDC) vizsgálatot rendelt el az új tünetegyüttes tanulmányozására.[82] A betegség 1982-ben kapta az AIDS nevet, miután bizonyossá vált, hogy nem csak a homoszexuálisok és kábítószer-használók érintettek és a rájuk utaló korábbi elnevezésekkel (gay-related immunodeficiency, vagy 4H-betegség – a homoszexuálisokra, heroinhasználókra, hemofíliában szenvedőkre és haitiakra utalva) felhagytak.[83]

1983-ban két egymástól függetlenül dolgozó kutatócsoport – az amerikai Robert Gallo, valamint a francia Françoise Barré-Sinoussi és Luc Montagnier csapatai – bejelentette, hogy az AIDS-betegekben egy új retrovírust fedeztek fel. Mindkét közlemény a Science magazin ugyanazon számában jelent meg.[84][85][86] Gallo szerint az általuk izolált vírus nagyon hasonlított a humán T-limfotróp vírusokhoz (HTLV-k) és a HTLV-III nevet adta az új fajnak. Montagnier és kollégái ezzel szemben azt állapították meg, hogy a kapszid belsejében lévő proteinek immunológiailag jelentősen eltérnek a HTLV-I-től és izolátumuknak a limfadenopátia-asszociált vírus (LAV) nevet adták.[82] Később kimutatták a két vírus azonosságát és 1986-ban átnevezték azt HIV-re.[87] 2008-ban Montagnier és Barré-Sinoussi orvosi Nobel-díjat kapott felfedezéséért (mint kimutatták, Gallo mintája eredetileg tőlük származott, így az amerikai kutató nem nyerte el a díjat).
Montagnier-től és Gallótól függetlenül Jay Levy a San Franciscó-i egyetemen 1983-ban szintén azonosította a kórokozót, melyet AIDS-asszociált retrovírusnak (ARV) nevezett,[88] és amely több szempontból jelentősen eltért a másik két csoport izolátumától így már a korai időszakban fény derült a vírus heterogenitására.[89]
Magyarországon az első HIV-fertőzést 1985-ben diagnosztizálták egy hemofíliás, vérkészítményt kapott gyermeknél. Az első AIDS-ben szenvedő beteget 1986 decemberében fedezték fel (egy szombathelyi lakost, aki korábban bypass-műtéten esett át).[90][91] 1987 volt az első olyan év, melyben AIDS-halálozás történt. (Összesen három, 1988-ban pedig már nyolc.)[92]
Eredete
[szerkesztés]A genetikai összehasonlítások alapján mind a HIV-1, mind HIV-2 Nyugat- és Közép-Afrikából származik, ahol majmokból került át az emberre zoonotikus fertőzés útján valamikor a 20. század elején.[93][94]
A HIV-1 feltehetően a Kamerun déli részén vadon élő közönséges csimpánzok SIV-jétől ered.[95][96] A HIV-2 legközelebbi rokona a Nyugat-Afrika tengerparti zónájában gyakori kormos mangábét fertőző SIV-törzs (SIVsmm).[11] A Dél-Amerikában honos újvilági majmok rezisztensek a fertőzéssel szemben.[97]
A feltételezések szerint a HIV-1 legalább háromszor ugrotta át csimpánz-ember faji korlátot és így jött létre három nagy altípusa, az M, N és O.[98]

Bizonyított, hogy vadon élő majmokat vadászó vagy elfogyasztó személyek időről időre megfertőződnek a SIV-vel,[99] de immunrendszerük általában néhány hét alatt, különösebb tünetek nélkül legyűri a betegséget. A kutatók úgy vélik, hogy több, gyors egymásutánban következő emberről emberre történő transzmisszió volt szükséges a humán szervezethez alkalmazkodó HIV létrejöttéhez.[100] Mivel a vírus szexuális úton viszonylag kis hatékonysággal terjed, feltételezik, hogy az egészségügyi ellátásban használt sterilizálatlan injekciós tűk biztosították ezt a lehetőséget és ezért nem jelentett egészségügyi kockázatot a SIV a 20. század előtt. A bizonyítatlan elmélet szerint a második világháború utáni tömeges vakcinációs programok tették lehetővé, hogy a vírus adaptálódhasson az emberhez és gyorsan elterjedjen.[100][101][102]
A molekuláris genetikai vizsgálatok viszont az M alcsoport közös ősét 1910 körülre teszik.[103] Ebben az időszakban a gyarmatosított afrikai országokban gyors ütemben nőtt a városi lakosság, megváltoztak a hagyományos társadalmak, megjelent a prostitúció és terjedőben voltak a fekélyeket okozó nemi betegségek, mint pl. a szifilisz.[104] Utóbbi jelenlétében a HIV-fertőzés átadódásának lehetősége is jelentősen megnő. 1928-ban pl. a leopoldville-i nők 45%-a élt prostitúcióból és 1933-ban a város lakóinak 15%-a szenvedett a szifilisz valamelyik formájától.[104]
Az első, lefagyasztott vérminta utólagos tesztelésével bizonyított HIV-pozitív eset 1959-ből, Belga-Kongóból származik.[105] A nyugati világba is már egészen korán elkerülhetett, legalábbis erre utal egy tizenhat éves fiú esete, aki 1966-ban mutatta az AIDS tüneteit és aki 1969-ben meghalt.[106]
Jegyzetek
[szerkesztés]- ↑ (1993. május 1.) „How does HIV cause AIDS?”. Science 260 (5112), 1273–9. o. DOI:10.1126/science.8493571. ISSN 0036-8075. PMID 8493571.
- ↑ 2007 AIDS epidemic update, 2007. december 1. [2008. november 22-i dátummal az eredetiből archiválva]. (Hozzáférés: 2019. június 3.)
- ↑ (2012) „HIV-Specific Antibodies Capable of ADCC Are Common in Breastmilk and Are Associated with Reduced Risk of Transmission in Women with High Viral Loads”. PLOS Pathogens 8 (6), e1002739. o. DOI:10.1371/journal.ppat.1002739. PMID 22719248. PMC 3375288.
- ↑ Mead MN (2008). „Contaminants in human milk: weighing the risks against the benefits of breastfeeding”. Environmental Health Perspectives 116 (10), A426–34. o. [2008. november 6-i dátummal az eredetiből archiválva]. DOI:10.1289/ehp.116-a426. PMID 18941560. PMC 2569122.
- ↑ (2010) „Manipulation of dendritic cell function by viruses”. Current Opinion in Microbiology 13 (4), 524–529. o. DOI:10.1016/j.mib.2010.06.002. PMID 20598938.
- ↑ International Committee on Taxonomy of Viruses: 61.0.6. Lentivirus. National Institutes of Health, 2002. (Hozzáférés: 2006. február 28.)
- ↑ (1993) „HIV pathogenesis and long-term survival”. AIDS 7 (11), 1401–10. o. DOI:10.1097/00002030-199311000-00001. PMID 8280406.
- ↑ (2006) „Following the path of the virus: the exploitation of host DNA repair mechanisms by retroviruses”. ACS Chemical Biology 1 (4), 217–26. o. DOI:10.1021/cb600131q. PMID 17163676.
- ↑ a b (2011) „HIV Latency”. Cold Spring Harbor Perspectives in Medicine 1 (1), a007096. o. DOI:10.1101/cshperspect.a007096. PMID 22229121. PMC 3234450.
- ↑ (2003. február 28.) „Comparison of HIV-1 and HIV-2 infectivity from a prospective cohort study in Senegal”. Statistics in Medicine 22 (4), 573–593. o. DOI:10.1002/sim.1342. PMID 12590415.
- ↑ a b (2002) „Human Immunodeficiency Virus Type 2”. Journal of General Virology 83 (Pt 6), 1253–65. o. [2022. május 30-i dátummal az eredetiből archiválva]. DOI:10.1099/0022-1317-83-6-1253. PMID 12029140. (Hozzáférés: 2019. június 3.)
- ↑ (2002) „A common mechanism underlying promiscuous inhibitors from virtual and high-throughput screening”. Journal of Medicinal Chemistry 45 (8), 1712–22. o. DOI:10.1021/jm010533y. PMID 11931626.
- ↑ Compared with overview in: Lippincott's Illustrated Reviews: Microbiology, Lippincott's Illustrated Reviews. Hagerstown, MD: Lippincott Williams & Wilkins, 3. o. (2007). ISBN 978-0-7817-8215-9
- ↑ Various. HIV Sequence Compendium 2008 Introduction (2008)
- ↑ a b (1997) „Core structure of gp41 from the HIV envelope glycoprotein”. Cell 89 (2), 263–73. o. DOI:10.1016/S0092-8674(00)80205-6. PMID 9108481.
- ↑ (June 17, 1998). "Crystal structure of key HIV protein reveals new prevention, treatment targets". Sajtóközlemény. Archiválva 2006. február 19-i dátummal a Wayback Machine-ben Archivált másolat. [2006. február 19-i dátummal az eredetiből archiválva]. (Hozzáférés: 2019. június 3.)
- ↑ (2016) „Composition and Antigenic Effects of Individual Glycan Sites of a Trimeric HIV-1 Envelope Glycoprotein”. Cell Reports 14 (11), 2695–706. o. DOI:10.1016/j.celrep.2016.02.058. PMID 26972002. PMC 4805854.
- ↑ (2008. április 1.) „Identification of functional microRNAs released through asymmetrical processing of HIV-1 TAR element”. Nucleic Acids Research 36 (7), 2353–65. o. DOI:10.1093/nar/gkn076. PMID 18299284. PMC 2367715.
- ↑ (2009) „HIV-1 TAR miRNA protects against apoptosis by altering cellular gene expression”. Retrovirology 6 (1), 18. o. DOI:10.1186/1742-4690-6-18. PMID 19220914. PMC 2654423.
- ↑ (2013. november 1.) „Structural features of antiviral DNA cytidine deaminases”. Biological Chemistry 394 (11), 1357–70. o. DOI:10.1515/hsz-2013-0165. PMID 23787464.
- ↑ (1991. április 1.) „Serine phosphorylation-independent downregulation of cell-surface CD4 by nef”. Nature 350 (6318), 508–11. o. DOI:10.1038/350508a0. PMID 2014052.
- ↑ (1996. március 1.) „Endocytosis of major histocompatibility complex class I molecules is induced by the HIV-1 Nef protein”. Nature Medicine 2 (3), 338–42. o. DOI:10.1038/nm0396-338. PMID 8612235.
- ↑ (2012. március 1.) „The HIV-1 Env Protein: A Coat of Many Colors”. Current HIV/AIDS Reports (Current HIV/AIDS Reports), 53–63. o.
- ↑ a b (2005) „Assessing ch vbgemokine co-receptor usage in HIV”. Current Opinion in Infectious Diseases 18 (1), 9–15. o. DOI:10.1097/00001432-200502000-00003. PMID 15647694.
- ↑ (1996) „Identification of a major co-receptor for primary isolates of HIV-1”. Nature 381 (6584), 661–6. o. DOI:10.1038/381661a0. PMID 8649511.
- ↑ (1996) „HIV-1 entry cofactor: functional cDNA cloning of a seven-transmembrane, G protein-coupled receptor”. Science 272 (5263), 872–7. o. DOI:10.1126/science.272.5263.872. PMID 8629022. PMC 3412311.
- ↑ (2003) „The impact of host genetics on HIV infection and disease progression in the era of highly active antiretroviral therapy”. AIDS 17 (Suppl 4), S51–S60. o. DOI:10.1097/00002030-200317004-00006. PMID 15080180.
- ↑ (1993) „Genotypic and phenotypic characterization of HIV-1 patients with primary infection”. Science 261 (5125), 1179–81. o. DOI:10.1126/science.8356453. PMID 8356453.
- ↑ (1994) „Macrophage-tropic variants initiate human immunodeficiency virus type 1 infection after sexual, parenteral, and vertical transmission”. Journal of Clinical Investigation 94 (5), 2060–7. o. DOI:10.1172/JCI117560. PMID 7962552. PMC 294642.
- ↑ (1996) „Genetic characterization of human immunodeficiency virus type 1 in blood and genital secretions: evidence for viral compartmentalization and selection during sexual transmission”. Journal of Virology 70 (5), 3098–107. o. PMID 8627789. PMC 190172.
- ↑ (2005) „The X4 phenotype of HIV type 1 evolves from R5 in two children of mothers, carrying X4, and is not linked to transmission”. AIDS Research and Human Retroviruses 21 (5), 371–8. o. DOI:10.1089/aid.2005.21.371. PMID 15929699.
- ↑ (1997) „Coreceptors: implications for HIV pathogenesis and therapy”. Science 276 (5309), 51–2. o. DOI:10.1126/science.276.5309.51. PMID 9122710.
- ↑ (2003) „Transmission, acute HIV-1 infection and the quest for strategies to prevent infection”. Nature Medicine 9 (7), 847–52. o. DOI:10.1038/nm0703-847. PMID 12835704.
- ↑ (2005. december 7.) „Involvement of clathrin-mediated endocytosis in human immunodeficiency virus type 1 entry”. Journal of Virology 79 (3), 1581–1594. o. DOI:10.1128/jvi.79.3.1581-1594.2005. PMID 15650184. PMC 544101.
- ↑ (2010. december 7.) „Endocytosis of HIV: anything goes”. Trends in Microbiology 18 (12), 543–551. o. DOI:10.1016/j.tim.2010.09.003. PMID 20965729.
- ↑ a b (2005) „Newly identified host factors modulate HIV replication”. Immunology Letters 97 (2), 225–34. o. DOI:10.1016/j.imlet.2004.11.026. PMID 15752562.
- ↑ IV. Viruses> F. Animal Virus Life Cycles > 3. The Life Cycle of HIV. Doc Kaiser's Microbiology Home Page . Community College of Baltimore County, 2008. január 1. [2010. július 26-i dátummal az eredetiből archiválva].
- ↑ (2001) „Hostile takeovers: viral appropriation of the NF-kB pathway”. Journal of Clinical Investigation 107 (2), 143–151. o. DOI:10.1172/JCI11918. PMID 11160127. PMC 199181.
- ↑ (1998) „The HIV-1 Rev protein”. Annual Review of Microbiology 52, 491–532. o. DOI:10.1146/annurev.micro.52.1.491. PMID 9891806.
- ↑ (2002) „Destiny of Unspliced Retroviral RNA: Ribosome and/or Virion?”. Journal of Virology 76 (7), 3089–94. o. DOI:10.1128/JVI.76.7.3089-3094.2002. PMID 11884533. PMC 136024.
- ↑ Hellmund, Chris (2016. július 14.). „Coordination of Genomic RNA Packaging with Viral Assembly in HIV-1”. Viruses 8 (7), 192. o. DOI:10.3390/v8070192. ISSN 1999-4915. PMID 27428992. PMC 4974527.
- ↑ (2008) „In vitro expression of the HIV-2 genomic RNA is controlled by three distinct internal ribosome entry segments that are regulated by the HIV protease and the Gag polyprotein”. RNA 14 (7), 1443–55. o. DOI:10.1261/rna.813608. PMID 18495939. PMC 2441975.
- ↑ (1990) „Retroviral recombination and reverse transcription”. Science 250 (4985), 1227–33. o. DOI:10.1126/science.1700865. PMID 1700865.
- ↑ a b (2006) „Extensive recombination among human immunodeficiency virus type 1 quasispecies makes an important contribution to viral diversity in individual patients”. Journal of Virology 80 (5), 2472–82. o. DOI:10.1128/JVI.80.5.2472-2482.2006. PMID 16474154. PMC 1395372.
- ↑ (2007) „Contribution of recombination to the evolution of human immunodeficiency viruses expressing resistance to antiretroviral treatment”. Journal of Virology 81 (14), 7620–8. o. DOI:10.1128/JVI.00083-07. PMID 17494080. PMC 1933369.
- ↑ (2008. május 1.) „Adaptive value of sex in microbial pathogens”. Infection, Genetics and Evolution 8 (3), 267–85. o. DOI:10.1016/j.meegid.2008.01.002. PMID 18295550.
- ↑ (1992. november 26.) „Inhibition of furin-mediated cleavage activation of HIV-1 glycoprotein gp160”. Nature 360 (6402), 358–61. o. DOI:10.1038/360358a0. PMID 1360148.
- ↑ Gelderblom HR.szerk.: Los Alamos National Laboratory: Fine structure of HIV and SIV, HIV sequence compendium. Los Alamos National Laboratory, 31–44. o. (1997)
- ↑ a b c d (2015) „Hybrid Spreading Mechanisms and T Cell Activation Shape the Dynamics of HIV-1 Infection”. PLOS Computational Biology 11 (4), e1004179. o. DOI:10.1371/journal.pcbi.1004179. PMID 25837979. PMC 4383537.
- ↑ (2008) „HIV-1 envelope protein binds to and signals through integrin alpha(4)beta(7), the gut mucosal homing receptor for peripheral T cells”. Nature Immunology 9 (3), 301–9. o. DOI:10.1038/ni1566. PMID 18264102.
- ↑ a b (2004) „HIV-1 cell to cell transfer across an Env-induced, actin-dependent synapse”. Journal of Experimental Medicine 199 (2), 283–293. o. DOI:10.1084/jem.20030648. PMID 14734528. PMC 2211771.
- ↑ (2008) „Avoiding the void: cell-to-cell spread of human viruses”. Nature Reviews Microbiology 6 (11), 815–826. o. DOI:10.1038/nrmicro1972. PMID 18923409.
- ↑ (2013) „High multiplicity HIV-1 cell-to-cell transmission from macrophages to CD4+ T cells limits antiretroviral efficacy”. AIDS 27 (14), 2201–2206. o. DOI:10.1097/QAD.0b013e3283632ec4. PMID 24005480. PMC 4714465.
- ↑ (2011) „Cell-to-cell spread of HIV permits ongoing replication despite antiretroviral therapy”. Nature 477 (7362), 95–98. o. DOI:10.1038/nature10347. PMID 21849975.
- ↑ a b c (1995) „Recombination in AIDS viruses”. Journal of Molecular Evolution 40 (3), 249–59. o. DOI:10.1007/BF00163230. PMID 7723052.
- ↑ (2004. január 1.) „The causes and consequences of HIV evolution”. Nature Reviews Genetics 5 (52–61), 52–61. o. [2019. november 9-i dátummal az eredetiből archiválva]. DOI:10.1038/nrg1246. PMID 14708016. (Hozzáférés: 2019. június 3.)
- ↑ (2008. október 1.) „Estimating drug efficacy and viral dynamic parameters: HIV and HCV”. Statistics in Medicine 27 (23), 4647–57. o. DOI:10.1002/sim.3116. PMID 17960579.
- ↑ (2009) „Toward an AIDS vaccine: lessons from natural simian immunodeficiency virus infections of African nonhuman primate hosts”. Nature Medicine 15 (8), 861–865. o. DOI:10.1038/nm.2013. PMID 19661993. PMC 2782707.
- ↑ (2001) „High virus loads in naturally and experimentally SIVagm-infected African green monkeys”. Virology 283 (2), 324–31. o. DOI:10.1006/viro.2001.0870. PMID 11336557.
- ↑ (1996) „Why don't the natural hosts of SIV develop simian AIDS?”. The Journal of NIH Research 8, 33–37. o.
- ↑ (1984) „A new type D retrovirus isolated from macaques with an immunodeficiency syndrome”. Science 223 (4636), 602–5. o. DOI:10.1126/science.6695172. PMID 6695172.
- ↑ a b (2009) „Increased mortality and AIDS-like immunopathology in wild chimpanzees infected with SIVcpz”. Nature 460 (7254), 515–519. o. DOI:10.1038/nature08200. PMID 19626114. PMC 2872475.
- ↑ (2006. december 7.) „Nef-mediated suppression of T cell activation was lost in a lentiviral lineage that gave rise to HIV-1”. Cell 125 (6), 1055–67. o. DOI:10.1016/j.cell.2006.04.033. PMID 16777597.
- ↑ (2002) „Molecular epidemiology of HIV-1 genetic forms and its significance for vaccine development and therapy”. The Lancet Infectious Diseases 2 (8), 461–471. o. DOI:10.1016/S1473-3099(02)00343-2. PMID 12150845.
- ↑ szerk.: Los Alamos National Laboratory: Reference sequences representing the principal genetic diversity of HIV-1 in the pandemic, HIV sequence compendium. Los Alamos, New Mexico: Los Alamos National Laboratory, 10–19. o. (1998)
- ↑ (2002) „Estimated global distribution and regional spread of HIV-1 genetic subtypes in the year 2000”. Acquired Immune Deficiency Syndrome 29 (2), 184–190. o. DOI:10.1097/00042560-200202010-00013. PMID 11832690.
- ↑ (2003) „Travel and the spread of HIV-1 genetic variants”. The Lancet Infectious Diseases 3 (1), 22–27. o. DOI:10.1016/S1473-3099(03)00484-5. PMID 12505029.
- ↑ (2009. augusztus 1.) „A new human immunodeficiency virus derived from gorillas”. Nature Medicine 15 (8), 871–2. o. DOI:10.1038/nm.2016. PMID 19648927.Laikus összefoglaló
- ↑ (2006. július 28.) „Chimpanzee reservoirs of pandemic and nonpandemic HIV-1”. Science 313 (5786), 523–6. o. DOI:10.1126/science.1126531. PMID 16728595. PMC 2442710.
- ↑ Kleinman S: Patient information: Blood donation and transfusion. Uptodate, 2004. szeptember 1. [2008. április 12-i dátummal az eredetiből archiválva].
- ↑ Centers for Disease Control and Prevention (2001). „Revised guidelines for HIV counseling, testing, and referral”. MMWR Recommendations and Reports 50 (RR–19), 1–57. o. PMID 11718472.
- ↑ (1991) „Indeterminate human immunodeficiency virus type 1 western blots: seroconversion risk, specificity of supplemental tests, and an algorithm for evaluation”. The Journal of Infectious Diseases 164 (4), 656–664. o. DOI:10.1093/infdis/164.4.656. PMID 1894929.
- ↑ Chou, Roger (2012. november 20.). „Screening for HIV: systematic review to update the 2005 U.S. Preventive Services Task Force recommendation”. Annals of Internal Medicine 157 (10), 706–718. o. DOI:10.7326/0003-4819-157-10-201211200-00007. ISSN 1539-3704. PMID 23165662.
- ↑ (2005. július 1.) „Screening for HIV: a review of the evidence for the U.S. Preventive Services Task Force”. Annals of Internal Medicine 143 (1), 55–73. o. DOI:10.7326/0003-4819-143-1-200507050-00010. PMID 15998755.
- ↑ Hogyan működik a HIV/AIDS teszt? Archiválva 2019. május 31-i dátummal a Wayback Machine-ben Nemzeti Népegészségügyi Központ
- ↑ Guidelines for the Use of Antiretroviral Agents in HIV-1-Infected Adults and Adolescents. US Department of Health and Human Services. 2015-04-08.
- ↑ Swiss National AIDS Commission: The Swiss statement. HIV i-Base, 2016. október 15. (Hozzáférés: 2019. április 2.)
- ↑ Chapter 169, Mandell, Douglas, and Bennett's principles and practice of infectious diseases, 7th, Philadelphia: Churchill Livingstone/Elsevier (2010). ISBN 978-0-443-06839-3
- ↑ (2006) „Pneumocystis pneumonia—Los Angeles. 1981”. American Journal of Public Health 96 (6), 980–1; discussion 982–3. o. [2009. április 22-i dátummal az eredetiből archiválva]. DOI:10.2105/AJPH.96.6.980. PMID 16714472. PMC 1470612.
- ↑ (1981. október 1.) „Disseminated Kaposi's sarcoma syndrome in young homosexual men”. Journal of the American Academy of Dermatology 5 (4), 468–71. o. DOI:10.1016/S0190-9622(81)80010-2. PMID 7287964.
- ↑ (1981. szeptember 1.) „Kaposi's sarcoma in homosexual men-a report of eight cases”. The Lancet 2 (8247), 598–600. o. DOI:10.1016/S0140-6736(81)92740-9. PMID 6116083.
- ↑ a b (2007. december 1.) „Reverse transcription of the HIV-1 pandemic”. The FASEB Journal 21 (14), 3795–3808. o. DOI:10.1096/fj.07-8697rev. PMID 17639073.
- ↑ Kher U. „A Name for the Plague”, Time, 1982. július 27.. [2008. március 7-i dátummal az eredetiből archiválva] (Hozzáférés: 2008. március 10.)
- ↑ (1983) „Isolation of human T-cell leukemia virus in acquired immune deficiency syndrome (AIDS)”. Science 220 (4599), 865–867. o. DOI:10.1126/science.6601823. PMID 6601823.
- ↑ (1983) „Isolation of a T-lymphotropic retrovirus from a patient at risk for acquired immune deficiency syndrome (AIDS)”. Science 220 (4599), 868–871. o. DOI:10.1126/science.6189183. PMID 6189183.
- ↑ The 2008 Nobel Prize in Physiology or Medicine - Press Release. www.nobelprize.org . (Hozzáférés: 2018. január 28.)
- ↑ Who's who in gay and lesbian history. London: Routledge, 154. o. (2001). ISBN 978-0-415-22974-6
- ↑ Levy JA (1984). „Isolation of lymphocytopathic retroviruses from San Francisco patients with AIDS”. Science 225 (4664), 840–842. o. DOI:10.1126/science.6206563.
- ↑ (1985) „Infection by the retrovirus associated with the acquired immunodeficiency syndrome”. Annals of Internal Medicine 103 (5), 694–699. o. DOI:10.7326/0003-4819-103-5-694.
- ↑ AIDS: Szerzett immunhiány szindróma. Szerkesztette Horváth Attila. Medicina Könyvkiadó, Budapest, 1987. ISBN 963-241-647-3
- ↑ http://www2.mno.hu/portal/31100[halott link]
- ↑ http://www.aidsactioneurope.org/uploads/tx_windpublications/202.pdf[halott link]
- ↑ (2011) „Origins of HIV and the AIDS Pandemic”. Cold Spring Harbor Perspectives in Medicine 1 (1), a006841. o. DOI:10.1101/cshperspect.a006841. PMID 22229120. PMC 3234451.
- ↑ (2014) „The early spread and epidemic ignition of HIV-1 in human populations”. Science 346 (6205), 56–61. o. DOI:10.1126/science.1256739. PMID 25278604. PMC 4254776.
- ↑ (1999) „Origin of HIV-1 in the chimpanzee Pan troglodytes troglodytes”. Nature 397 (6718), 436–41. o. DOI:10.1038/17130. PMID 9989410.
- ↑ (2006) „Chimpanzee reservoirs of pandemic and nonpandemic HIV-1”. Science 313 (5786), 523–6. o. DOI:10.1126/science.1126531. PMID 16728595. PMC 2442710.
- ↑ (2008) „Retrotransposons revisited: the restraint and rehabilitation of parasites”. Cell 135 (1), 23–35. o. DOI:10.1016/j.cell.2008.09.022. PMID 18854152.
- ↑ (2001) „The origins of acquired immune deficiency syndrome viruses: where and when?”. Philosophical Transactions of the Royal Society B 356 (1410), 867–76. o. DOI:10.1098/rstb.2001.0863. PMID 11405934. PMC 1088480.
- ↑ (2005) „Central African hunters exposed to simian immunodeficiency virus”. Emerging Infectious Diseases 11 (12), 1928–30. o. DOI:10.3201/eid1112.050394. PMID 16485481. PMC 3367631.
- ↑ a b (2001) „Serial human passage of simian immunodeficiency virus by unsterile injections and the emergence of epidemic human immunodeficiency virus in Africa”. Philosophical Transactions of the Royal Society B 356 (1410), 911–20. o. DOI:10.1098/rstb.2001.0867. PMID 11405938. PMC 1088484.
- ↑ (2000) „Origin of HIV type 1 in colonial French equatorial Africa?”. AIDS Research and Human Retroviruses 16 (1), 5–8. o. DOI:10.1089/088922200309548. PMID 10628811.
- ↑ Donald McNeil, Jr.. „Precursor to H.I.V. was in monkeys for millennia”, The New York Times, 2010. szeptember 16. (Hozzáférés: 2010. szeptember 17.)
- ↑ (2008) „Direct evidence of extensive diversity of HIV-1 in Kinshasa by 1960”. Nature 455 (7213), 661–4. o. DOI:10.1038/nature07390. PMID 18833279. PMC 3682493.
- ↑ a b (2010) „High GUD incidence in the early 20th century created a particularly permissive time window for the origin and initial spread of epidemic HIV strains”. PLOS One 5 (4), e9936. o. DOI:10.1371/journal.pone.0009936. PMID 20376191. PMC 2848574.
- ↑ (1998) „An African HIV-1 Sequence from 1959 and Implications for the Origin of the epidemic”. Nature 391 (6667), 594–7. o. DOI:10.1038/35400. PMID 9468138.
- ↑ Kolata, Gina. „Boy's 1969 death suggests AIDS invaded U.S. several times”, The New York Times, 1987. október 28. (Hozzáférés: 2009. február 11.)
Fordítás
[szerkesztés]Ez a szócikk részben vagy egészben a HIV című angol Wikipédia-szócikk ezen változatának fordításán alapul. Az eredeti cikk szerkesztőit annak laptörténete sorolja fel. Ez a jelzés csupán a megfogalmazás eredetét és a szerzői jogokat jelzi, nem szolgál a cikkben szereplő információk forrásmegjelöléseként.


