Neuroonkológia

A neuroonkológia az orvostudomány olyan szakterülete, amely egyesíti a neurológiát és az onkológiát.
A neuroonkológia elsősorban az idegrendszer daganatos megbetegedéseinek diagnózisával, kezelésével és kutatásával foglalkozik, amely a következő daganattípusokat foglalja magában:
- a központi idegrendszer elsődleges daganatai (agydaganatok és a gerincvelő daganatai)
- a központi idegrendszer másodlagos daganatai (agyi és gerincvelői áttétek)
- a központi idegrendszer rosszindulatú limfómái
- a perifériás idegrendszer daganatai
Ez a lista már mutatja, hogy ez egy tág, nehezen meghatározható terület. Míg a központi idegrendszeri limfómák kezelése is követi a hematológiai kezelési irányelveket, és az agyi metasztázisok kezelése nem különül el a primer tumor alapterápiájától, a perifériás idegdaganatok jóindulatúak, mint a neurinómák, és más lágyrészdaganatokhoz hasonlóan gyakran az ortopédiai daganatokban helyezkednek el.
Általános információ
[szerkesztés]A központi idegrendszer elsődleges daganatai
[szerkesztés]Az elsődleges agydaganatok bármely életkorban előfordulhatnak, a csecsemőkortól a késői életkorig. Az olyan tényezők, mint az életkor, a daganat elhelyezkedése és a klinikai megjelenés, hasznosak a differenciáldiagnózisban. A legtöbb primer agydaganat gyakoribb a férfiaknál, kivéve a meningeomákat, amelyek gyakoribbak a nőknél.
A központi idegrendszer metasztatikus daganatai
[szerkesztés]A folyamatos szövetek közvetlen inváziója vagy összenyomódása az idegrendszer más struktúrákhoz való közelségével kapcsolatos.
Intrakraniális metasztázis
[szerkesztés]Az intracranialis metasztázisoknak három típusa van: agyi metasztázisok, durális áttétek és meningeális-leptomeningeális áttétek. Az agyi áttétek egyszeriek vagy többszörösek is lehetnek, és az agy bármely részét érinthetik. A durális struktúrákba való áttét általában hematogén terjedéssel vagy a szomszédos csontból való közvetlen invázióval fordul elő. A duralis metasztázisok behatolhatnak a mögöttes agyba, és fokális ödémát és kapcsolódó neurológiai tüneteket okozhatnak. Kortikális elhelyezkedésük miatt ezek a folyamatok hajlamosak görcsrohamokat okozni a lefolyás korai szakaszában. A leptomeningealis metasztázis ritka, de jól felismerhető klinikai jelenség a rákos betegeknél. A leptomeningeális metasztázisok leggyakrabban emlő-, tüdő- vagy melanoma elsődleges daganatok miatt alakulnak ki.
Koponya áttétek
[szerkesztés]A koponya metasztázisai két kategóriába sorolhatók: Kálvárium és koponyaalap.
A központi idegrendszer elsődleges daganatai
[szerkesztés]A központi idegrendszeri (CNS) daganatok első felosztása az elsődleges (közvetlenül a központi idegrendszerből származó) és az áttétes (más szervből származó) daganatok között található. Az utóbbiak előfordulási gyakorisága körülbelül tízszerese az előbbinek. Az agydaganatok olyan neoplazmák, amelyek az agyban fejlődnek ki. Az olyan daganatokat, mint például a meningeomát, amely tömege összenyomja, de nem hatol be az agyba, valamint az agytörzsön elhelyezkedő hipofízis és epifízis daganatokat, gyakran helytelenül agydaganatnak nevezik. Az intracranialis daganatok kifejezés ezeket pontosabban foglalja össze.
Az elsődleges központi idegrendszeri daganatok számos patológiai entitást foglalnak magukban, amelyek mindegyikének megvan a maga természetes története. Tekintettel arra, hogy a glia daganatok csaknem 40-et tesznek ki e daganatok százalékában először különbséget lehet tenni a glia tumorok (gliomák) és a nem glia daganatok között. A leggyakoribb gliómák az asztrocitómák (glia asztrocita sejtekből származnak), az oligodendrogliómák (oligodendrogliasejtekből származnak) és az ependimomák (ependimális sejtekből származnak).
Járványtan
[szerkesztés]A központi idegrendszer rosszindulatú primer daganatai viszonylag ritkák, és körülbelül 2-t tesznek ki az összes rosszindulatú daganat százaléka. A központi idegrendszer daganatos betegségei 95-re oszlanak meg százalékát az agyra és 5-re Százalék az agyhártyán, a koponyaidegeken és a gerincvelőn. Bármely életkorban előfordulhatnak, és a betegség kialakulásának kockázata az életkorral nő. Felnőtteknél szövettanilag az idegsejtek tartószövetéből származó gliómák találhatók, amelyek közül kb. a glioblasztómák százaléka Asztrocitómák IV. fokok kedvezőtlen prognózissal. Az embrionális daganatok túlnyomórészt csecsemőknél és kisgyermekeknél fordulnak elő. Átlagosan a túlélési arány 21 százalék a férfiaknál és 24 százalék a nők számára. A statisztikák ritkán tartalmazzák a szövettanilag jóindulatú központi idegrendszeri daganatokat is, amelyek körülbelül 6000-ben fordulnak elő. új esetek per évi hazugság. Körülbelül 65 Ennek százaléka az agyhártyából származik. A nőket sokkal gyakrabban érintik. Ha nem kezelik műtéttel vagy sugárterápiával, még a jóindulatú daganatok is végzetesek lehetnek a zárt koponyatérben bekövetkező progresszív növekedés miatt. A leggyakoribb rosszindulatú intracranialis központi idegrendszeri daganat a glioblasztóma, a leggyakoribb jóindulatú a meningioma.
Etiológiája
[szerkesztés]A központi idegrendszeri neoplazmákra való genetikai hajlam viszonylag ritka, bár egyes gliomák több családi betegség szövődményeként is előfordulhatnak.
Egyes tumorszuppresszor gének mutációja több olyan örökletes szindrómát is jellemez, amelyek fokozott érzékenységet mutatnak az agydaganatok kialakulására. A következő mutációk és szindrómáik az agydaganatok kialakulásának nagyobb kockázatával járnak: NF1 génmutáció 1-es típusú neurofibromatózissal, APC mutáció Turcot szindrómával, PTCH mutáció Gorlin szindrómával és TP53 vagy CHEK2 - Li-Fraumeni szindrómával járó mutáció.
Az elsődleges agydaganatokhoz kapcsolódó környezeti tényezőket nehéz azonosítani. Egyes vizsgálatokban a vinil-klorid expozíciót a magas fokú glióma előfordulásának növekedésével hozták összefüggésbe. Az elsődleges agydaganat egyetlen ritka, de jól azonosított oka az ionizáló sugárzás. Különösen a tinea capitisben szenvedő gyermekek és az akut limfatikusleukémiában, craniopharyngiomában vagy non-Hodgkin limfómában szenvedő betegek sugárkezelése jár együtt a glióma fokozott kockázatával. Az AIDS-betegeknél fokozott a primer agyi limfóma kockázata.
Klinikum
[szerkesztés]Jelek és tünetek
[szerkesztés]Az agyi neoplázia tüneteire jellemző az elmozdulás, ill. a környező szövetek megsemmisülése és ugyanazon okok beszivárgása.
A leggyakoribb tünet, amelyről a betegek 35 százaléka számolt be, a fejfájás. Gyakran jellemző a súlyos fejfájás előfordulása az egyébként ritkán szenvedő betegeknél, különösen akkor, ha a fejfájás vagy migrén reggel erősebb, és hányingerrel, hányással és neurológiai rendellenességekkel jár. Azoknál a betegeknél, akik gyakrabban szenvednek fejfájástól, az alakváltozás, a rohamok gyakoriságának vagy intenzitásának növekedése az agydaganat kialakulásának tünete lehet. Görcsrohamok a gliómás betegek körülbelül egyharmadánál fordulnak elő, különösen alacsony fokú vagy központi idegrendszeri daganatok esetén. A fokális neurológiai hiányosságok a daganat helyétől függenek. A gliómás betegek 15-20 százalékánál mentális állapotváltozások is előfordulnak.
Képalkotó diagnosztika
[szerkesztés]
A számítógépes tomográfia (CT) és a mágneses rezonancia képalkotás (MRI) hatékonyan képes kimutatni az agy neopláziáját. Az MRI érzékenyebb, mint a CT a léziók azonosítására, de ellenjavallatokkal rendelkezik szívritmus -szabályozóval, inkompatibilis protézissel, fémkapcsokkal stb. A CT továbbra is a választott módszer a koponya- vagy alapfej lézióin vagy csonterózióin belüli meszesedések kimutatására. A CT esetében jódozott, MRI esetén paramágneses (gadolínium) kontrasztanyagok alkalmazása lehetővé teszi a vér-agy gát vaszkularizációjáról és integritására vonatkozó információk beszerzését, a daganatos daganat jobb definícióját. a környező ödémára és a rosszindulatú daganat mértékére vonatkozó hipotézisek generálására. A radiológiai vizsgálat lehetővé teszi a daganat következtében fellépő mechanikai hatások és az agyi struktúrákban bekövetkező változások, mint például a hydrocephalus és a herniák felmérését is, amelyek halálos kimenetelűek lehetnek. Végül, a műtétre való felkészülés során ez a diagnosztika felhasználható a lézió helyének vagy a daganatnak az agy létfontosságú területeibe való beszivárgásának meghatározására. Erre a célra az MRI hatékonyabb, mint a CT, mivel háromdimenziós képeket tud készíteni.
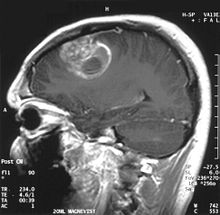
A diagnosztikai radiológiai képalkotó eszközök rávilágítanak a neoplasztikus szövet változására a normál agyi parenchymához képest (az elektronikusan leképezett szövetsűrűség változása CT-n és a jelintenzitás változása MRI-n). A legtöbb patológiás szövethez hasonlóan a daganatok is felismerhetők az intracelluláris víz fokozott felhalmozódásáról. A számítógépes tomogramon hypodenznek tűnnek, azaz kisebb sűrűségűnek, mint az agyi parenchyma, a mágneses magrezonancia tomogramon spin-rács relaxációval hipointenzív és spin-spin relaxációban valamint a protonsúlyozás (PD) hiperintenzív.
Az agy egészséges területe nem mutathat különösebb lumineszcenciát a radiológiai képen. Ezért magától értetődő, hogy figyelmet fordítanak a nagyobb kontrasztjeltartományokra.
A daganatszövetben általában a kontrasztfokozás nagyobb aránya annak a sajátos vér-tumor gátnak köszönhető, amely lehetővé teszi a jód (CT) és gadolínium (MRI) átjutását az intratumorális extravaszkuláris intersticiális térbe. Ez növeli a tumor jelét (sűrűségét vagy intenzitását). Mindazonáltal ügyelni kell arra, hogy a kontraszt fokozása ne különböztesse meg véglegesen a neopláziát a sebkörüli ödémától. Valójában a rosszindulatú beszűrődő glioma tumorszövetekben, például glioblasztómában és anaplasztikus asztrocitómában az anatómiai-patológiai lelet túlmutat a vér-agy gát daganat által okozott vazogén ödémán túl. Ez utóbbi klinikai állapot diagnosztikus képalkotással rosszul kimutatható.
Az agy számítógépes tomográfiája tipikusan olyan szövettömeget mutat, amely bármelyik kontraszttal fokozható. A CT-n az alacsony fokú gliomák általában a normál parenchymához képest azonosan jelennek meg, ezért előfordulhat, hogy nem mutatnak kontrasztjavulást. Hasonlóképpen, a hátsó koponyaüreg elváltozásait nehéz azonosítani CT-n. Következésképpen egy ilyen tomográfia eredménye önmagában nem mindig elegendő diagnosztikai célokra. Kétséges esetekben elengedhetetlen az érzékenyebb mágneses rezonancia képalkotás alkalmazása.
Tovább -Az MRI intracranialis daganatot mutat masszív elváltozásként, amely kontrasztanyag használata után lumineszcensbbé válhat. Azonban mindig van jel-anomália - Mágneses rezonancia képalkotás, amely neoplázia vagy vasogén ödéma jelenlétét jelzi. Általában a megnövekedett lumineszcencia (kontrasztjavítás) magasabb malignitású daganatra utal. A glioblasztómára jellemző a kontrasztgyűrű, melynek lumineszcens része a rosszindulatú daganat létfontosságú részének felel meg, a sötétebb pedig -szöveti nekrózisnak megfelelő hypointense terület.
Színrevitelét
[szerkesztés]A legtöbb primer intracranialis daganat a koponyában lokalizálódik, ezért nincs szükség szisztémás stádium -meghatározási eljárásokra.
Ezzel szemben az elsődleges neuroektodermális daganatok, medulloblasztómák, központi idegrendszeri csírasejtes daganatok és primer központi idegrendszeri limfómák gyakran a subarachnoidális téren keresztül terjednek a leptomeningek felé. Ezért minden ilyen diagnózisú betegnél szükség van egy spinális mágneses rezonancia képalkotásra vagy lumbálpunkcióra.
Daganattípusok
[szerkesztés]Gliomák
[szerkesztés]Asztrocitómák
[szerkesztés]Az irodalomban az idők során különféle kategóriarendszereket javasoltak az asztrocitómák rosszindulatúságának minősítésére. 1993 óta az Egészségügyi Világszervezet (WHO) által javasolt négyszintű minősítési rendszer a legszélesebb körben alkalmazott és alkalmazott. Négy szövettani jellemzőn alapul: megnövekedett sejtsűrűség, mitózis, endoteliális proliferáció és nekrózis. Ezt követően az I. fokozatú asztrocitómák, mint például a pilocytás asztrocitómák, jellemzően jóindulatú szövettani eredetűek. Asztrocitómák II. A fokozatok (diffúz) megnövekedett sejtsűrűséget mutatnak, mint az egyetlen szövettani jellemzőt, és alacsonyabb fokú infiltrációjú daganatok. Az Astrocytoma III jelentős mitózist mutat. fokozat (anaplasztikus). És endoteliális proliferáció vagy nekrózis látható az astrocytomákban IV. fokok, az úgynevezett glioblasztómák.
Alacsony fokú asztrocitómák
[szerkesztés]
A pilocytás asztrocitómák (beleértve a pilomyxoid asztrocitómát), a szubependimális óriássejtes asztrocitómák és a pleomorf xantastrocitómák a körülírt daganatok közé tartoznak. Ezek valamivel ritkább jóindulatú szövettani daganatok, amelyek gyakran csak műtéttel gyógyíthatók. Ha a kimetszés nem teljes, a megmaradt daganatos szövet sikeresen kezelhető sugárterápiával . Ritka esetekben, amikor a helyi kezelés nem működik, sikeres lehet a szisztémás kemoterápia, amelyet egyénileg kell módosítani. A gyerekek reagálnak a karboplatin és vinkrisztin kombinációjára.


Diffúz astrocytomák II jelennek meg a számítógépes tomográfián. Fokozatok, mint a kevésbé intenzív elváltozások. Az előnyben részesített mágneses rezonancia képalkotás során előfordulhat, hogy a kontrasztanyagok nem képesek kiemelni ezeket a daganatokat, a lumineszcenciájuk vékonyabb és gyengébb lehet. Az intenzívebb a fokozott anaplázia szöveteire utalhat. Amikor csak lehetséges, biopszia javasolt a tumor anaplasztikus részéből minták vételéhez.
Diffúz astrocytomák II jelennek meg a számítógépes tomográfián. Fokozatok, mint a kevésbé intenzív elváltozások. Az előnyben részesített mágneses rezonancia képalkotás során előfordulhat, hogy a kontrasztanyagok nem képesek kiemelni ezeket a daganatokat, a lumineszcenciájuk vékonyabb és gyengébb lehet. Az intenzívebb a fokozott anaplázia szöveteire utalhat. Amikor csak lehetséges, biopszia javasolt a tumor anaplasztikus részéből minták vételéhez.
Viszonylag lassú lefolyásuk ellenére a legtöbb asztrocitóma kiterjedt anaplasiával jellemezhető elváltozásokká fejlődik, amelyek általában nem reagálnak a műtétre és a sugárterápiára. A diffúz low-grade astrocytomában szenvedő betegek terápiája azonban nem mutat egyhangú konszenzust a szakirodalomban. A teljes reszekció szerepét szakmai kontextusban tárgyaljuk. Egyes tanulmányok eredményei azt mutatják, hogy a tumor maximális eltávolítása a legjobb eredményt adja. Valójában a kicsi és egyoldalú daganatok teljesen eltávolíthatók, ha az agy kritikus struktúrái nem érintettek. Az esetek általánosságában általánosan elfogadható pragmatikus megközelítés a neoplázia lehetőség szerinti eltávolítása a jelentős neurológiai hiányosságok elkerülése érdekében.
Tanulmányok kimutatták, hogy a diagnózis után közvetlenül adott sugárterápia meghosszabbította a beteg betegségmentességének idejét a daganat kiújulását megelőzően ahhoz képest, amikor a sugárterápia lefolyása a progresszióig elhalasztja. Jelenleg azonban nincs konszenzus abban, hogy a sugárterápia röviddel a diagnózis után javítja a beteg „általános túlélését”.
Enyhébb vagy tünetmentes, illetve rohamellenes gyógyszerekkel kontrollálható görcsök esetén a sugárterápia elhalasztható, amíg a daganat növekedése el nem éri a kritikus fázist. Gyakran felmerül a vágy, hogy csökkentsék a sugárterápia által okozott neurológiai károsodás kockázatát.
Két prospektív randomizált klinikai vizsgálat nem mutatott nagyobb előnyt a nagy dózisú sugárkezelésből, mint az alacsony dózisú sugárkezelésből. Jellemzően a teljes adag 45 és 54 Gray között van, 1,8 és 2 Gray közötti frakcióval.
Az adjuváns kemoterápia hatását alacsony fokú astrocytomában szenvedő betegeknél még vizsgálják. Egy klinikai vizsgálat előzetes eredményei, amelyben a sugárkezelést hasonlították össze a sugárkezeléssel, majd a prokarbazint, lomusztint és vinkrisztint (PCV) tartalmazó kemoterápiával, hosszabb "betegségmentes túlélést" mutattak ki a kombinációval, de nem hosszabb "összes túlélést". A PCV protokollhoz kapcsolódó toxicitás miatt a temozolomid alkalmazása kezdeti terápiaként és a felépülés után is javasolt.
Anaplasztikus asztrocitómák
[szerkesztés]
Az anaplasztikus asztrocitóma egy rosszindulatú agydaganat, amelyet diffúz növekedés, megnövekedett sejtsűrűség és sejtmagosztódás jellemez. A központi idegrendszer egy specifikus sejtpopulációjából, az asztrocitákból származik. A központi idegrendszer daganatainak WHO osztályozása szerint a daganat a III. fokozatú daganatnak felel meg.
Az anaplasztikus asztrocitómában szenvedő betegek jellemzően epilepsziás rohamokkal, fokális neurológiai rendellenességekkel, fejfájással és személyiségváltozásokkal jelentkeznek. A betegek átlagos életkora 45 év. A mágneses rezonancia képalkotás általában masszív elváltozást mutat megnövekedett kontrasztjellel, amely gyengébb is lehet. A diagnózis a lézió szövettani vizsgálata biopsziával vagy műtéti reszekcióval történik.
A rosszabb prognosis összefüggésbe hozható előrehaladott életkorral, rossz fizikai állapottal és jelentős neurológiai károsodással. Általánosságban elmondható, hogy a terápiás eredmény jobb a teljes sebészeti reszekcióval (standard kezelés), a neurológiai hiányok növekedése nélkül. A sugárterápia szabványos, mert kimutatták, hogy növeli a túlélési időt. A kemoterápia szerepe ellentmondásos.
Glioblasztóma
[szerkesztés]
A leggyakoribb és rosszindulatú gliasejtes daganatok a glioblasztómák. Főleg felnőtteknél rosszul differenciált asztrocitómasejtek heterogén tömegéből állnak. Általában az agyféltekékben, ritkábban az agytörzsben vagy a gerincvelőben fordulnak elő. A nagyon ritka esetek kivételével, mint minden agydaganat, nem terjednek túl a központi idegrendszer struktúráin.
A glioblasztóma diffúz (II. fokozat) vagy anaplasztikus astrocytoma (III. évfolyam) fejleszteni. Ez utóbbi esetben másodlagosnak nevezzük. Ha azonban előzmény vagy korábbi rosszindulatú daganatra utaló bizonyíték nélkül fordul elő, elsődlegesnek nevezik. A glioblasztómákat műtéttel, sugárkezeléssel és kemoterápiával kezelik. Nehezen gyógyíthatók, és kevés olyan eset van, amely három évnél tovább él.
Oligodendrogliomák
[szerkesztés]Az oligodendroglioma egy nem gyakori glia agydaganat, amely oligodendrocitákból származik. Főleg 40 és 45 év közötti felnőtteknél fordul elő, elsősorban az agykéregben és az agyféltekék fehérállományában.
Az oligodendrogliómák viszonylag ritkák, az összes primer agydaganat kevesebb mint körülbelül 5 százalékát, és az összes gliómának legfeljebb körülbelül 10-15 százalékát teszik ki. Ezeket a daganatokat alacsony fokú és anaplasztikus elváltozásokra osztják. Az anaplasztikus oligodendrogliomát fokozott sejtsűrűség, mitózis, endoteliális proliferáció és nukleáris polimorfizmus, valamint nekrózis jellemzi.
Alacsony fokú oligodendrogliomák és oligoasztrocitómák
[szerkesztés]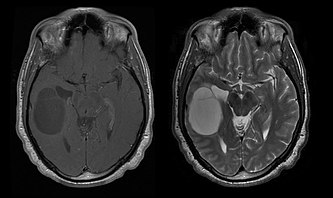
A tiszta oligodendrogliomában szenvedő betegek átlagos túlélése körülbelül 10 év, az oligoasztrocitómás betegeknél körülbelül 8 év. A tiszta asztrocitómákhoz képest a megnyúlás az 1p/19q pár deléciójának vagy transzlokációjának köszönhető a daganatban.
A betegek átlagos életkora a diagnózis idején 35 év. Jellemző tünetek az epilepsziás rohamok, de fokális neurológiai hiányok, személyiségváltozások vagy a koponyaűri nyomás egyéb tünetei, például fejfájás és hányás is beszámolhatók. Ezek a daganatok általában nem láthatók a számítógépes tomográfián, ezért az MRI a választott módszer a diagnosztikai képalkotáshoz. A - Mágneses rezonancia képalkotás, megnövekedett jelintenzitásként ismerhetők fel. tovább képek, viszont a jel elnémítható, és a kontrasztfokozás csak alkalmanként észlelhető. Hiányozhat a meszesedés jele.
Ezek a daganatok lassabban fejlődnek ki, mint az alacsony fokú asztrocitómák, és az irodalomban nincs konszenzus az optimális kezelést illetően. A kezdeti kezelés magában foglalja a tünetek kezelését görcsoldó gyógyszerekkel, sugárzással, kemoterápiával vagy az utóbbi kettő kombinációjával. A sebészet, a sugárterápia és a kemoterápia fontos szerepet játszik a visszaesésekben. A reszekció enyhítheti a tüneteket. A temozolomid 50-et mutatott A sugárterápia után visszaeső betegek százaléka pozitív reakciót mutat.
Anaplasztikus oligodendrogliomák és oligoasztrocitómák
[szerkesztés]Az anaplasztikus oligodendrogliomák tipikus tüneteket mutatnak a tömeghatásból és az epilepsziás rohamokból eredően. Kemoszenzitivitásuk ellenére a medián túlélés csak 3 5-ig Évek. A kezelés magában foglalja a maximális kivágást, majd a sugárkezelést. A kemoterápiával kapcsolatban meg kell jegyezni, hogy két közelmúltbeli III. fázisú klinikai vizsgálat a sugárterápia eredményeit hasonlította össze a kombinált sugárterápia és a prokarbazin, lomusztin, vinkrisztin kemoterápia eredményeivel. Bár a túlélés releváns tünetek nélkül hosszabb volt a kombinált terápia mellett, a teljes túlélés mindkét terápia esetében azonos volt. A legjobb kezelési eredményeket az 1p/19q delécióval rendelkező betegek érték el, míg az 1p/19q delécióval nem rendelkező betegek PCV kemoterápiával javíthatták eredményeiket.
Prospektív klinikai vizsgálatok kimutatták, hogy körülbelül 50 70-ig A sugárterápia után visszatérő anaplasztikus oligodendroglioma szenvedő betegek százaléka pozitívan reagál a PCV-vel vagy temozolomiddal végzett kemoterápiára. Bár a temozolomid és a PCV-terápia jobb hatékonyságát nem igazolták, a kumulatív mieloszuppresszió hiánya a temozolomiddal azt sugallja, hogy a relapszus kezelés kezdetén alkalmazzák.
Ependimomák
[szerkesztés]
Az ependimoma olyan daganat, amely az agykamrákat, a plexus érhártyát, a filum terminálist és a gerincvelő központi csatornáját borító ependimális sejtekből fejlődik ki. Az ependimális sejtek az agy parenchymában is jelen vannak az embrionális periventrikuláris területekről az agykéregbe történő migráció eredményeként.
Ezek a meglehetősen ritka daganatok bármely életkorban megjelenhetnek, de két jellegzetes csúcsuk van, 0-tól 10-ig és 40-50 éves korig. Az intrakraniális sérülések, amelyek általában a hátsó üregben fordulnak elő, az első korcsoportban, míg a gerincsérülések a második korcsoportban gyakoribbak.
Az ependimomákat alacsony fokú elváltozásokra osztják (I. és II. fokozat a WHO skálán) és anaplasztikus elváltozások (III. fokok) alokra bontva. Az I. fokozat különösen a szubependimomák és a myxopapilláris ependimomák, a III. Anaplasztikus ependimoma. Azok a betegek, akiknél a gerincben teljesen eltávolítható, alacsony fokú ependimomák szenvednek, ezt követően nem részesülnek sugárkezelésben. A posztoperatív sugárterápia szerepe alacsony fokú intrakraniális ependimomákban ellentmondásos, de a sugárterápiás kezelés általában olyan anaplasztikus vagy alacsony fokú daganatok esetén javallott, amelyeket nem lehet teljesen reszekálni.
Klinikai vizsgálatok kimutatták, hogy az ependimomák reagálnak a kemoterápiára, különösen a platinaalapúakra . A platina alapú kemoterápia előnye 67 Százalék, másrészt 25 a nitrozo -karbamidok esetében Százalék. Az ependimomák prognózisa II. Az osztályzatok 6 éves betegségmentes túlélés 68 százalék, és a teljes túlélés 87 Százalék. Anaplasztikus ependimomák esetén ezek az értékek 29-re csökkennek százalékra vagy 37-re Százalék.
Nonglialis daganatok
[szerkesztés]Medulloblasztómák
[szerkesztés]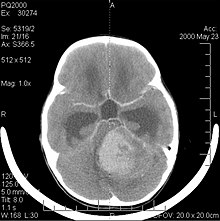
A medulloblasztóma a leggyakoribb rosszindulatú agydaganat gyermekeknél. A legmagasabb előfordulási gyakoriság 2 és 7 év közötti gyermekeknél fordul elő. A betegség legnagyobb kockázata gyermekkorban marad, mivel a medulloblasztóma nagyon ritka a 21 év felettieknél.
Ez a daganat a hátsó fossara jellemző, ahol a kisagy mindkét féltekében vagy a kisagy vermisében lokalizálódik. Mivel invazív és gyorsan növekszik, általában a központi idegrendszer (CNS) más részeire is átterjed a CSF-en keresztül, és beszivároghat a közeli negyedik kamra fenekébe és az agyhártyába. Ritkábban további központi idegrendszeri metasztázisok léphetnek fel. A rosszindulatú daganat kialakulásakor a tünetek közé tartozik az egyensúlyvesztés, koordinációs zavar, diplopia, dysarthria, valamint a negyedik kamra érintettsége, ami gyakran obstruktív hydrocephalust, fejfájást, hányingert és hányást, valamint instabil járást eredményez.
Az MRI rendszerint masszív kontrasztfokozó elváltozást mutat, amely a kisagyot érinti. Amint fentebb említettük, a medulloblasztóma nagy hajlamú lokálisan beszivárogni a leptomeningesbe, valamint átterjedni a subarachnoidális térben, beleértve a kamrákat, az agyi konvexitást és a gerinc leptomeningeális felszínét. Következésképpen a teljes craniospinalis tengelyt rezonanciába kell hozni.
A műtét célja az elváltozás által jelentett tömeg minél nagyobb részének eltávolítása. Valójában a posztoperatív reziduális daganatok rosszabb prognózist eredményeznek. Szintén a kedvezőtlen prognózis előhírnöke a daganatsejtek jelenléte az agy-gerincvelői folyadékban, vagy a leptomeningealis áttétek rezonancia-detektálása. A műtét önmagában általában nem gyógyító. Egyes esetekben azonban a craniospinalis tengely terápiás besugárzása, az elsődleges daganat helyére összpontosítva előfordulhat. A sugárterápia utáni kemoterápia hozzáadása növeli a gyógyulási arányt. A vinkrisztinnel platinaalapú gyógyszereket (ciszplatint vagy karboplatint), etopozidot és alkilezőszert (ciklofoszfamidot vagy lomusztint) használnak. Megfelelő kezelés mellett a medulloblasztómás betegeknél a 3 évnél hosszabb túlélési esetek 60 és 80 Százalék.
Meningeomák
[szerkesztés]

A meningiómák a leggyakoribb intracranialis extrinsic vagy extraaxiális agydaganatok, amelyek a pókháló sejtjeiből, az agyat és a gerincvelőt bélelő membránból származnak. Ennek a neopláziának az előfordulása körülbelül 2 esetek per év per 100 000 Rezidens. Gyakrabban fordulnak elő nőknél a hatodik és a hetedik évtizedben. Gyakoriságuk magasabb a 2-es típusú neurofibromatosisban szenvedő betegeknél. A kromoszóma elvesztése 22 jellemző a meningiomákra, bár ennek a leletnek a prognosztikai jelentősége még nem tisztázott.
A meningiomában szenvedő betegek súlyos koponyalézióra jellemző tüneteket mutathatnak, beleértve a görcsöket és a fokális neurológiai hiányosságokat. Mivel a meningioma tünetmentes is lehet, néha más okok miatt is kimutatható számítógépes tomográfia és mágneses rezonancia képalkotás. Ez a rezonancia-daganat jellegzetes megjelenésű, általában egyenletes kontrasztfokozásból áll a dura mentén, az agyi parenchymától egyértelműen elkülönülve. Egy másik jellemző, bár nem minden esetben van jelen, az úgynevezett "durális farok", amelyet egy dudor képvisel, amely túlnyúlik a lézión, és jelzi a rögzítési pontot a duraban.
Sok véletlenül felfedezett meningioma nem igényel kezelést a kezdeti diagnózis idején. Ha a betegnél jelentős tömeghatást észlelnek, függetlenül attól, hogy vannak-e tünetek, a választandó kezelés általában a teljes reszekció. Egy Mayo Clinics stúdióban, ahol a műtéti reszekció és a sugársebészet utáni tumorkontroll arányát hasonlították össze kis vagy közepesen súlyos intracranialis meningiomában szenvedő betegeknél, akiknél nem jelentkeztek tömeges hatású tünetek, a sugársebészet jobb kontrollt eredményezett (98 88-al szemben százalék) és kevesebb szövődmény (10 22-vel szemben százalék) a műtéti eltávolításhoz képest.
Elsődleges központi idegrendszeri limfómák
[szerkesztés]
Az elsődleges központi idegrendszeri limfóma körülbelül 2-t tesz ki százalékról 3-ra az összes agydaganat százaléka normál immunrendszerű betegeknél. Gyakrabban fordulnak elő 55 év feletti férfiaknál 60-ig évekkel feljebb. A limfómák csaknem fele 60 év feletti betegeknél, körülbelül egynegyede pedig 70 év felettieknél fordul elő évekkel feljebb. Úgy tűnik, hogy az előfordulás az életkorral növekszik, de az ok még mindig nem tisztázott. A legyengült immunrendszerű betegeknél nagyobb a kockázata a központi idegrendszeri limfóma kialakulásának, így a szervátültetésen átesetteknek veleszületett immunhiányos vagy autoimmun betegségük van, illetve humán immundeficiencia vírussal fertőzöttek. A HIV-vel összefüggő agyi limfómák az Epstein-Barr vírussal járnak, különösen azoknál a betegeknél, akiknél a CD4 limfocitaszám 500 alatt van sejtek per köbmilliméter a vérben. A legtöbb központi idegrendszeri limfóma diffúz nagy B-sejtes limfóma.
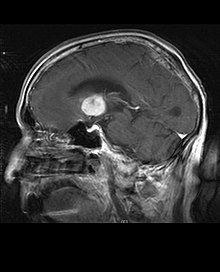
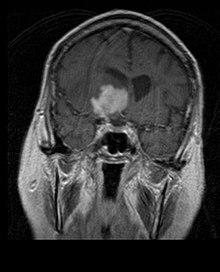
A betegek a gócos vagy multifokális masszív elváltozás számos jellegzetes tünetétől szenvednek. Az MRI általában homogén kontrasztfokozó daganatokat mutat ki a mély periventrikuláris fehérállományban. A legyengült immunrendszerű betegekre jellemző a multifokális és inhomogén fokozódás. A központi idegrendszeri limfóma elemzése rendkívül fontos az agyi neoplázia differenciáldiagnózisában. Megjegyzendő, hogy a kortikoszteroidok alkalmazása a fokozódás teljes eltűnéséhez vezethet, ami megnehezíti a léziók diagnosztizálását. Következésképpen, ha a differenciáldiagnózis során a központi idegrendszeri limfómát is figyelembe kell venni, a kortikoszteroidokat kerülni kell, kivéve, ha a tömeghatás súlyos és azonnali problémát okoz a betegben.
A feltételezett elváltozás biopsziája kulcsfontosságú. Ellentétben a szisztémás nagy B-sejtes limfómával, amelyben a kemoterápia és a sugárterápia is hatékony, és a lokalizált elváltozások kezelése gyógyító, a központi idegrendszeri limfóma jellemzően reagál a kezdeti terápiára, de aztán kiújul. A szisztémás limfómához hasonlóan a műtét szerepe elsősorban a diagnózishoz megfelelő szövetminták beszerzésére korlátozódik.
A múltban a sugárterápiát az egész agyra (panencephalic) végezték. A medián túlélés körülbelül 12 még lokalizált elváltozások esetén is Hónapok. A kiújulás általában az előző sérülés helyét, valamint más régiókat érinti. A kemoterápiára adott válaszok ígéretesebbek. Azok a klinikai vizsgálatok, amelyekben a nagy dózisú metotrexátot egyedül alkalmazták első kezelésként, és a sugárkezelést a relapszus vagy progresszió időpontjáig halasztották, jobb általános túlélést mutattak, mint a sugárkezelés önmagában. Még hatékonyabb volt a metotrexát, vinkrisztin, prokarbazin, intratekális metotrexát, citarabin és panencephalicus sugárterápia és citarabin kombinációja, vagy az intraarteriális kemoterápia intraarteriális metotrexáttal, intravénásan beadott ciklofoszfamiddal és a vér módosítása utáni etopoziddal. agygát mannittal. A metotrexát-terápia medián túlélése 24 volt 40-ig hónapokkal sokkal magasabb, mint a sugárkezelés önmagában (24 amíg 40 hónap). Egyes esetekben a sugárterápiát csak akkor alkalmazzák a visszaesésekre, ha a kemoterápia kezdeti regressziót mutat. Sugárterápia nélkül is beszámoltak hosszú túlélés eseteiről.
A panencephalicus sugárterápia a demencia vagy a leukoencephalopathia kialakulásának magas kockázatával jár. Ez a kockázat csökkenthető hatékony tumorkontroll stratégiák kidolgozásával, amelyek elkerülik a panencephaliás sugárterápiát. A károsodott immunrendszerű betegek kezdeti terápiája az immunszuppresszió okainak csökkentése. Az ilyen betegek prognózisa általában rosszabb, mint a normál immunrendszerű betegeké. A kísérő daganatos fertőzések és az általában szuboptimális fizikai állapot miatt ezeknél az immunszupprimált betegeknél gyakran nem végezhető kemoterápia. Más agydaganatokhoz hasonlóan a kezelésekre adott válasz az életkortól és a fizikai állapottól függ.
A központi idegrendszer metasztatikus daganatai
[szerkesztés]Agyi áttétek
[szerkesztés]Az agyi metasztázisok a leggyakoribb intrakraniális daganatok felnőtteknél, tízszer gyakoribbak, mint az elsődleges agydaganatok. 20-nál lépnek 40-ig a rákos felnőttek százaléka, és főként tüdő- és emlőrákhoz, valamint melanómához kapcsolódnak. Ezek a léziók a rákos sejtek véráramon keresztüli terjedéséből származnak, és leggyakrabban a szürke- és fehérállomány találkozásánál jelentkeznek, ahol az erek keresztmetszete megváltozik, csapdába ejtve a tumorsejt- embóliákat. 80 az elváltozások százaléka az agyféltekékben fordul elő, 15 százalék a kisagyban és 5 százalék az agytörzsben. Körülbelül 80 a betegek százalékának van szisztémás rákja, és 70 százalékának több agyi áttétje van.

A közelmúltban jelentős előrelépés történt ezen elváltozások diagnosztizálásában és kezelésében, ami jobb túlélést és a tünetek kontrollálását eredményezte. A jelek és tünetek megjelenése hasonló az agy más masszív elváltozásaihoz. A választott diagnosztikai módszer a mágneses rezonancia képalkotás kontrasztanyaggal.
A szakirodalom egyenértékű eredményeket mutat a műtét és a sugársebészet esetében. Ez utóbbi kényelmesebbnek, hatékonyabbnak és biztonságosabbnak tűnik kis léziók esetén vagy olyan területeken, ahol a műtét nem hozzáférhető. A sugársebészet ésszerű alternatíva azoknak a betegeknek, akiket egészségügyi okokból nem lehet műteni. A műtét azonban egyértelműen az optimális módszer a diagnózishoz szükséges szövetek beszerzésére és a tömeghatást okozó elváltozások eltávolítására. Ezért a sugársebészetet és a sebészeti beavatkozást két egymást kiegészítő, de a beteg helyzetétől függően eltérő módszernek kell tekinteni. Majdnem 50-ért Az egy vagy két agyi áttéttel rendelkező betegek százaléka nem jelölt sebészeti eltávolításra a léziók megközelíthetetlensége, a szisztémás betegség mértéke vagy más tényezők miatt. Ezeknek és más, többszörös metasztázisban szenvedő betegeknek általában panencephalicus sugárterápiát ajánlanak az ellátás standardjaként. Valójában eléri az 50-et százalékuk ezzel a terápiával a neurológiai tünetek javulását és 50 70-ig százalékban észrevehető reakció. A kemoterápiát ritkán alkalmazzák elsősorban agyi áttétek kezelésére.
A legtöbb agyi metasztázisban szenvedő beteg esetében az átlagos túlélés csak négy-hat hónap a panencephaliás sugárterápia után. A 60 évnél fiatalabb, különálló elváltozásokkal és kontrollált szisztémás betegséggel rendelkező betegek azonban hosszabb túlélést érhetnek el, mert elviselik az agresszívabb kezelési megközelítést.
Agyhártya metasztázisok
[szerkesztés]
5 körül a daganatos betegek százalékánál diagnosztizálható a lágy agyhártya áttét (leptomeninges encephali). Leggyakrabban melanómában, emlő- és tüdőrákban fordulnak elő, a daganatos sejtek véráramon keresztüli terjedése következtében. A rosszindulatú sejtek ezután szétterjednek a központi idegrendszerben (CNS), általában a cerebrospinális folyadékon, közismert nevén agyfolyadékon keresztül.
Az alábbi jelek és tünetek közül egyet vagy többet okozhatnak többek között meningeális áttétek:
- helyi idegkárosodás, például agyideg-bénulás, motoros gyengeség és radikulopátiák, paresztézia és fájdalom,
- az agy vagy a gerincszövet közvetlen inváziója,
- Az agy és a gerinc érrendszeri rendellenességei fokális neurológiai hiányosságokkal és/vagy görcsrohamokkal,
- A cerebrospinális folyadék normális áramlásának akadályozása fejfájással és megnövekedett koponyaűri nyomással,
- A normál agyműködés zavarai, például encephalopathia és/vagy
- perivaszkuláris infiltráció tumorsejtek által, ami ischaemiát és apoplexiát okoz.
A diagnózis felállítható az agy-gerincvelői folyadék vizsgálatával vagy az agy és a gerincvelő mágneses rezonancia képalkotásával. A rosszindulatú sejtek jelenléte 50-nél mérhető a betegek százaléka azonosítható. Legalább 10 a leptomeningealis érintettségben szenvedő betegek százalékánál a citológiai vizsgálat negatív marad. A lumbálpunkciók számát hatra, az eltávolított folyadék mennyiségét pedig 10-re növelve Szúrásonkénti milliliter növelheti a pozitív diagnózis lehetőségét. Az agy- gerincvelői folyadékban a fehérjék koncentrációja általában magas, a glükózé pleocytosis jelenlétében alacsony lehet. A radiográfiai vizsgálat kimutathatja a hydrocephalust a leptomeninges masszív elváltozása vagy diffúz megnagyobbodása nélkül.
Terápia nélkül a medián túlélés 4 6-ig hétig, progresszív neurológiai leromlás miatti halálozással. A leptomeningealis metasztázisok gyakran a fő betegség végstádiumának megnyilvánulásai, és a tüneti terápia lehet a legmegfelelőbb megoldás. A kortikoszteroidok és a fájdalomcsillapítók átmeneti enyhülést nyújtanak. A tünetek enyhítése és a túlélés meghosszabbítása érdekében a kezelés a minimális szisztémás betegségben szenvedő és elfogadható általános fizikai állapotú betegek számára ajánlható fel.
A medián túlélés javítható sugárkezeléssel a tüneti helyekre és a röntgenvizsgálattal azonosított nagyobb kiterjedésű beteg területekre, valamint a metotrexáttal, citarabinnal és tiotepával végzett intratekális terápiával, lumbálpunkcióval vagy Ommaya katéterrel 3-tól 6-án hónapok növelik.
A metotrexát alapú intrathecalis terápia fő szövődménye a necrotizáló leukoencephalopathia, amely hónapokig tartó terápia után alakulhat ki azon néhány betegnél, akiknek hosszabb a túlélése. Ez a pusztító toxikus hatás különösen gyakori azoknál a betegeknél, akik korábban vagy egyidejűleg kaptak sugárkezelést intratekális metotrexát kezeléssel.
Fájdalom és terminális ellátás
[szerkesztés]A palliatív ellátás egy speciális ellátási forma, amelynek célja a súlyos vagy életveszélyes betegségben, például rákban szenvedő betegek életminőségének javítása. A palliatív ellátás célja nem a gyógyítás, hanem a betegség és a kezelés tüneteinek, mellékhatásainak, valamint az ezzel járó pszichés, szociális és lelki problémáknak a mielőbbi megelőzése vagy kezelése. A palliatív ellátást kényelmi gondozásnak, szupportív ellátásnak és tünetkezelésnek is nevezik.
A palliatív ellátást a páciens rákos megbetegedése során végig biztosítják. Általában a diagnózissal kezdődik, és a kezelésen, az utógondozáson és az élet végéig tart.
További információk
[szerkesztés]- www.cochrane.org/pt/evidence – COCHRANE - Neuro-Oncology Group
- www.eano.eu – European Association of Neuro-Oncology
- https://www.eortc.org/research_field/brain/ – The European Organisation for Research and Treatment of Cancer (EORTC)
Irodalom
[szerkesztés]- Jan C. Buckner et al., Central Nervous System Tumors, Mayo Clinic Proceedings, Jg. 82, 2007, lado 1271-1286
- Lisa M. DeAngelis et al., Intracranial Tumors. Diagnosis and Treatment, Dunitz London, 2002, ISBN 1-901865-37-1
- D. N. Louis et al., WHO Classification of Tumours of the Central Nervous System, Genf, 2007, ISBN 978-92-832-2430-3
- Richard Pazdur et al., Cancer management. A multidisciplinary approach. Medical, surgical, & radiation oncology, UBM Medica, 2010, ISBN 978-0-615-41824-7
- Jerome B. Posner, Neurologic Complications of Cancer, Davis, Philadelphia, 1995, ISBN 0-8036-0006-2
- Rüdiger Schenk, Neuroonkologische Therapiekonzepte zur Behandlung von Astrozytomen höheren Malignitätsgrades und Rezidivlokalisation, Regensburg, 2019
- Uwe Schlegel et al., Neuroonkologie, 2. erw., Thieme, Stuttgart, 2003, ISBN 3-13-109062-6
- Jörg-Christian Tonn et al., Oncology of CNS Tumors, Springer, Berlin, 2010, ISBN 978-3-642-02873-1
| Az itt található információk kizárólag tájékoztató jellegűek, nem minősülnek orvosi szakvéleménynek, nem pótolják az orvosi kivizsgálást és kezelést. A cikk tartalmát a Wikipédia önkéntes szerkesztői alakítják ki, és bármikor módosulhat. |


